2 de marzo de 2017
El cáncer de cuello de útero es el único 100% prevenible. Las técnicas de detección del virus y de las lesiones precancer -cribado- permiten eliminar el problema antes de que se desarrolle la enfermedad. Desde hace unos años, además, la medicina ha dado un paso más hacia el origen de este proceso: el virus del papiloma humano, causante de este y otros tipos de cáncer, ya tiene una vacuna que le hace frente. Pero su elevado coste y algunas reticencias culturales y sociales a su uso frenan su implantación.
En 2015, más de 278.000 mujeres fallecieron en el mundo a causa del cáncer de cuello de útero, también llamado cáncer de cérvix. En 41 países, es el cáncer que más muertes provoca entre mujeres. Y eso, pese a que existen técnicas para evitar todos y cada uno de estos casos. La vacuna es relativamente nueva, pero los sistemas de cribado que permiten detectar una lesión a tiempo no lo son tanto. Para que funcionen es necesario que todas las mujeres pasen por un control ginecológico cada cierto tiempo, algo que no ocurre en países con problemas de recursos o barreras culturales al tratamiento médico de la mujer. Por eso, entre otras causas, las cifras más altas de esta enfermedad se dan en países pobres.
De VPH a cáncer
La mayor parte de las personas sexualmente activas se infectarán del virus del papiloma humano (VPH) en algún momento de su vida y la mayoría lo eliminará sin siquiera darse cuenta. De entre las mujeres en las que permanezca, algunas desarrollarán lesiones en el cuello del útero, que se detectan en las revisiones ginecológicas y se pueden tratar, si avanzan, para eliminarlas antes de que se conviertan en cáncer. Durante todo ese proceso pueden pasar unos diez años. Diez años, o más, en los que la enfermedad se puede evitar.
Mauricio Maza es director médico en Basic Health International, una organización destinada a luchar contra el cáncer de cérvix. Trabaja en El Salvador, un país en el que esta enfermedad supera en incidencia y mortalidad al de pecho. “El cáncer de cérvix ataca a las mujeres mas pobres, aquellas que no tienen acceso a las pruebas”, explica. Las mujeres que sí se hacen esas revisiones lo pueden detectar y controlar a tiempo. “Es muy raro que le de a alguien que tiene recursos porque mantiene su seguimiento”. Y eso se traduce en que, por ejemplo, no vemos a mujeres famosas, en televisión, en las revistas, hablando de esta enfermedad, algo que sí pasa con el cáncer de mama.
Los datos le dan la razón. Los países con mayor mortalidad estimada por esta causa son los más pobres. De los 194 estados analizados por la Organización Mundial de la Salud (OMS), 66 habían introducido la vacuna en sus calendarios de vacunación a 31 de diciembre de 2015. No son aquellos en los que el problema es más grave. Y es que, sin ayuda externa, si no tienes medios para revisar a las mujeres de un país, tampoco los tienes para pagar una vacuna nueva y, por el momento, con un precio bastante elevado.
Muertes por cáncer de cérvix en 2015
Estimaciones por cada 100.000 mujeres mayores de 30 años respecto al PIB del país
- Países que vacunan (a finales de 2015)
- Países que no vacunan (a finales de 2015)
- Ingreso bajo
- Ingreso medio bajo
- Ingreso medio alto
- Ingreso alto
muertes
por cada 100.000 mujeres mayores de 30 añosVacuna incluida en su programa a finales de 2015 Vacuna no incluida en su programa a finales de 2015
por cada 100.000 mujeres mayores de 30 años
Los países con más muertes por cáncer de cérvix son también los más pobres y no habían incluido la vacuna en 2015
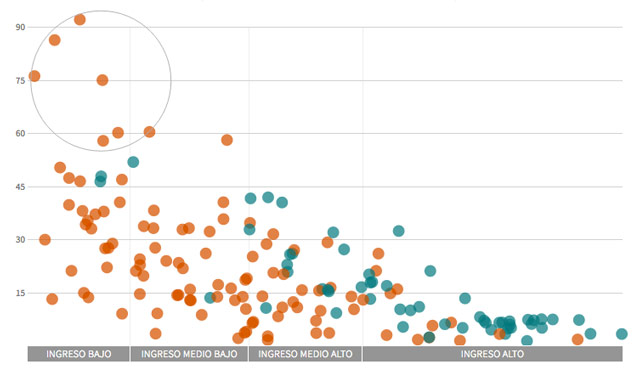
Solo unos pocos países de rentas bajas incluyeron la vacuna en sus programas, gracias a la ayuda externa de GAVI
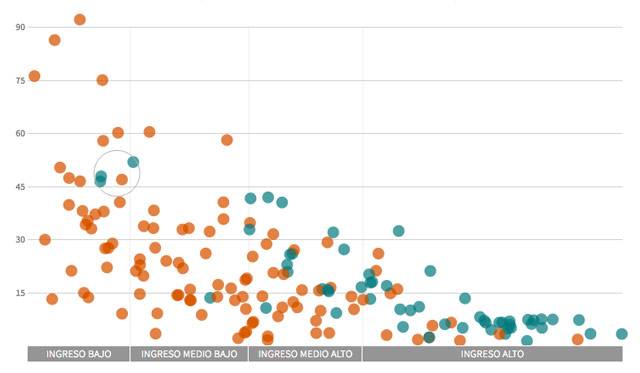
Gran parte de los países que cuentan con la vacuna en sus programas son países ricos con una baja mortalidad por cáncer de cérvix
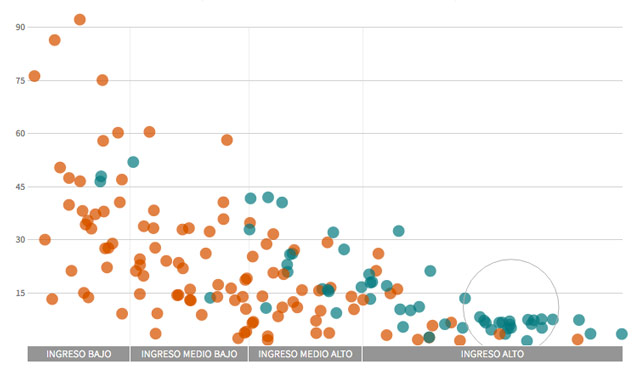
Hay otra manera de leer los datos: la vacuna se está introduciendo donde es menos necesaria, en países en los que hay menos incidencia y mortalidad por esta enfermedad. “A veces la gente critica que se esté implementando en países que lo necesitan menos. Sí, pero es que a veces es necesario que se haga allí donde tienen las cosas mucho más organizadas, donde si detectan un caso grave tienen medios para analizarlo…, para que luego los demás se vayan convenciendo”, responde Mireia Díaz, investigadora del Instituto Catalán de Oncología, especializada en estudios sobre prevención de cáncer de cérvix, su impacto y su coste.
Por el momento, las vacunas actuales no son la “solución absoluta” para esta enfermedad, puntualiza esta analista. Y no sustituyen al cribado. Porque no llegan a todo el mundo y porque protegen contra tipos que provocan al menos el 70% de este tipo de cáncer, pero no contra todos.
Las principales barreras a la hora de implantar estas nuevas vacunas, según un informe de la OMS de 2013, son: la dificultad de llegar a niñas no escolarizadas (se recomienda entre los nueve y los 13 años), el coste (piden que se rebaje a menos de cinco dólares por niña vacunada) y los “rumores o desinformación” que pueden frenar su implantación si no se comunican de forma clara las razones de dirigirse solo a las niñas. En este punto, el informe recalca que es importantísimo educar, también, a los hombres.
La barrera cultural y social
“Casi todas las semanas alguien me pregunta si debería vacunar o no a su niña. Y esas dudas vienen desde cuestiones religiosas, culturales… En muchas ocasiones creen que si vacunan a sus hijas están diciéndoles que pueden iniciar relaciones sexuales, ya que es infección de transmisión sexual”, relata Mauricio Maza.
Y es que esta no es una vacuna cualquiera. Es una vacuna nueva, que además está relacionada con un virus de transmisión sexual. Y el cáncer de cérvix no es un cáncer cualquiera. Es un cáncer que afecta solo a las mujeres.
Machismo y pobreza frenan las revisiones y disparan la incidencia
Vídeo: Manuel Penados.
La organización Instancia por la Salud y el Desarrollo de las Mujeres lleva a cabo un programa de cribado en varios municipios de Guatemala, en el que intentan esquivar estas barreras culturales a través de pruebas que las mujeres se hacen a sí mismas. Trabajan, por ejemplo, en Tecpán, un municipio con un 90% de población indígena a unas dos horas en coche de la capital del país. La mayoría acepta hacerse la prueba, pero “a veces tienen miedo de lastimarse”, explica Julia, una de las enfermeras que trabaja en el centro de salud. Y es que muchas mujeres apenas conocen su cuerpo. En algunos lenguajes indígenas la palabra vagina no existe. “Si siente que lo nota y no se lastima, pues ahí es”, les explica Celeste, que también trabaja en el programa. La mayoría de las mujeres que pasan por el cribado no se había hecho ninguna prueba antes. Y son mujeres mayores de 30 años.
Los tabús sexuales y culturales se unen a movimientos antivacunas y colectivos que dudan de la seguridad y eficacia de esta nueva inmunización. En 2014, el viceministro de salud de El Salvador afirmó, según la prensa local, que no habían introducido la vacuna en el programa del país por los “efectos secundarios graves” detectados en otros países. Un experto del país le corrigió.
En una línea similar se manifiesta Gloria Cruz, una de las participantes por parte de la sociedad civil en la Mesa de Salud Sexual y Reproductiva de El Salvador, un punto de encuentro entre Gobierno, expertos y organizaciones, que admite que tienen muchas dudas sobre la vacuna: “No tenemos un posicionamiento claro aún, estamos informándonos”. En su opinión, la instauración de esta vacuna en los sistemas de salud públicos podría significar un nuevo caso de lo que ella denomina “mercantilización de la salud”.
José Jerónimo, especialista en cáncer en mujeres de la organización PATH, cree que estas reticencias son solo temporales: “Es propio de etapas donde se está introduciendo algo nuevo en los programas. Es solo cuestión de tiempo, que las aguas se calmen, tener mas experiencia con esta vacuna…”. Mireia Díaz refuerza esa idea: “Hay millones y millones de niñas vacunadas en Europa, no se ha demostrado ni un solo caso que realmente haya sido ocasionado por la vacuna del VPH. No hay evidencia de que esta vacuna sea perjudicial”. Ya en 2009, después de que dos chicas de 14 años ingresaran con convulsiones en España, la Agencia Europea del Medicamento defendió la seguridad de la vacuna, alegando que era “muy improbable” la relación entre esas convulsiones y la inmunización. “La vacunación debe continuar”, sentenció entonces el organismo.
La barrera económica
Cuando la vacuna no está instaurada en los programas públicos, la única vía para acceder a ella es a través de clínicas privadas. Gerson Eduardo Gálvez Torres es ginecólogo en Aprofam, una red de clínicas en Guatemala, sin ánimo de lucro, destinada a ofrecer servicios de salud sexual y reproductiva a precios asequibles. Asegura que pocos piden ese servicio. “Al vencer esa barrera, la cultural, lo otro que detiene es lo económico”.
Tres tipos, dos laboratorios
Dos laboratorios producen la vacuna contra el VPH, causante del cáncer de cuello de útero, entre otros tipos de cáncer: Merck (Gardasil) y GSK (Cervarix). Esta última protege contra las infecciones causadas por los tipos 16 y 18 del virus. Gardasil4, por su parte, es tetravalente y protege también contra los tipos 6 y 11, que causan verrugas. Una nueva versión, Gardasil9, amplía la protección a nueve tipos del virus.
No todas las clínicas en Guatemala ofrecen esta vacuna. En muchos casos, hay que pedirla por adelantado. De entre las que la ofrecen, los precios van de 100 a 200 euros por dosis, y en la mayoría de casos son necesarias tres. El salario mínimo de Guatemala es de 86,9 quetzales diarios, unos 11,2 euros, lo que significa que una inmunización completa se lleva el salario, como mínimo, de 27 días de trabajo de un empleado con ese sueldo. Además, estos precios están muy cerca de los que maneja el sector privado de países con rentas mucho más altas como España (121,81 euros el Cervarix y 155,91 el Gardasil en farmacias) o Estados Unidos (183 euros el Gardasil nonavalente infantil, pero en este caso en presentaciones de diez dosis). “La mayoría no manejan presupuestos de esas cuantías”, recalca el doctor Gálvez.
Y por el momento esta es la única vía. Ni Guatemala ni El Salvador han incluido esta vacuna en sus programas nacionales de inmunización. “No hay presupuesto para lo básico, y menos para esto que es una proyección a futuro”, se resigna Gálvez. Para Rodolfo Zea, viceministro de salud de Guatemala, “la población objetivo es muy grande y la vacuna es muy cara”. Por eso, aunque está en sus planes, por el momento no la han incluido. Lo mismo pasa en El Salvador. Eduardo Suárez, director de su programa de inmunización, asegura que necesitarían una inversión de “alrededor de cinco millones de dólares”, lo que supondría un 30% del presupuesto que tienen en el país ahora mismo para todas las vacunas. “Sabemos que es necesaria la vacuna, pero existen otras actividades que son prioritarias”, admite.
Ambos países podrían adquirir Cervarix a través del Fondo Rotatorio de la Organización Panamericana de la Salud (OPS) por unos ocho euros. Aunque es un precio inferior al que se suele ofrecer a los países que negocian y compran en solitario, no es lo suficientemente bajo para ellos y casi dobla lo que consiguen aquellos que adquieren sus vacunas a través de la alianza Gavi, destinada a proveer a los más pobres: 4,3 euros por el Cervarix y 4,2 por el Gardasil tetravalente.
La vacuna contra el papiloma es una de las más nuevas y caras del mercado. Estados Unidos compra la versión más avanzada del Gardasil, la que protege contra nueve tipos del virus, a entre 109,6 y 125,7 euros la dosis, según si se trata de la de niños o de adultos. Merck vende la versión de cuatro tipos a 22 euros a Portugal y a 14,5 a MSF. España compra ambas marcas al mismo precio: 29,16 euros por dosis. Con las estimaciones de la última adjudicación, eso significaría gastar casi siete millones de euros anuales hasta 2020.

En 2008 y 2009, una serie de estudios analizaron el coste efectividad de la vacuna en diferentes países del mundo. Uno de ellos se centró en Latinoamérica. Mireia Díaz es una de las autoras de estas investigaciones y explica que la mayoría estaban destinadas a informar a GAVI de qué precio sería asumible y efectivo para los países que entran en su programa -en la actualidad, son 78. Según su informe, para que la bivalente sea coste efectiva en los 33 países analizados, la vacunación completa de una niña debería costar menos de 25 dólares. Pero, para que sea accesible, esos costes deben bajar. La investigación descubrió que esta vacuna tiene un valor similar por cada recurso invertido en ella que otras nuevas vacunas como la del rotavirus.
Adolfo García Montenegro, ginecólogo experto en cáncer y especialista en esta vacuna, tiene claras sus ventajas, sobre todo en un país -Guatemala- en el que los tratamientos para cáncer son caros y no llegan a la población más pobre: “Es mucho más caro tratar a una mujer con cáncer que ponerle tres vacunas. Lo que pasa es que no hay dinero para las vacunas y no hay dinero para curarlas”.